~整形外科手術の最前線~
いま注目の膝骨切り術
本記事の内容は、発行日現在の情報です。
製品名や組織名など最新情報と異なる場合がございますので、あらかじめご了承ください。
PDFダウンロード
PDFをダウンロードいただくには、会員登録が必要です
はじめに
高齢化が進む日本において、「変形性膝関節症」という膝の病気を持つ患者が年々増加しています。40 歳以上の有病者数は2,500 万人に達しており、80 歳以上の女性においては80%以上が変形性膝関節症であると言われています。今後さらに高齢化が進んでいく中で、治療後の生活の質(Quality of Life)をどのように高めていくか、そのためにどのような手術方法を用いるか、といったことがより重要視されていくと考えられます。本稿では、手術後のアクティビティも高く保てる「骨切り術(こつきりじゅつ)」について紹介します。
変形性膝関節症とは
変形性膝関節症は、膝の関節にある軟骨がすり減って、軟骨の下にある骨が露出し骨が変形する病気です。加齢によって生じる病気であり、男性よりも閉経後の女性に多く見られる病気です。膝を動かしたときに痛みを感じたり、膝の曲げ伸ばしがしにくくなったりといった症状が現れます。変形が進むとどんどんO 脚になっていきます。
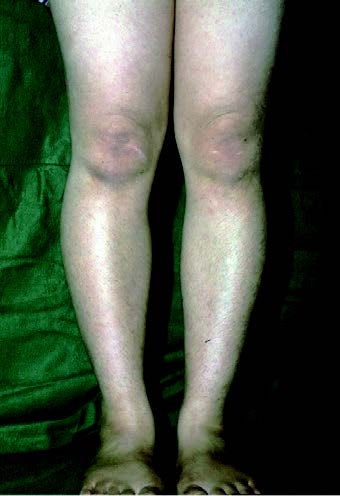
図1:正常な膝
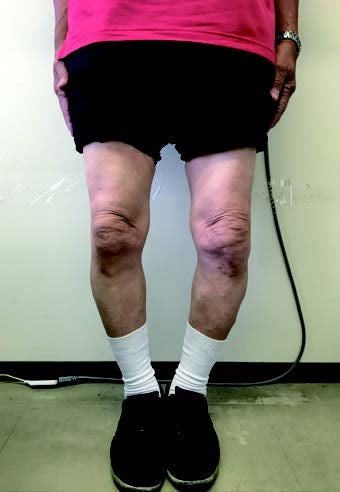
図2:変形性膝関節症の膝
保存的治療
変形性膝関節症の治療方法には「保存的治療」と「手術治療」があります。保存的治療は手術をせずに症状を改善する方法で、変形がそれほど大きくない場合に効果が期待できます。保存的治療では膝への負担を減らすことが非常に重要です。人が歩く際は体重の3 倍もの負荷が膝にかかり、階段の昇降時には4~6 倍にもなるため、体重を減らすことは膝への負担を減らす効果的な方法と言えます。体重を減らすには有酸素運動が有効ですが、膝が痛いのを我慢して無理にウォーキングすると症状を悪化させる原因にもなるので、痛みを感じるときは膝を休めることも必要です。同じウォーキングでも、水中ウォーキングであれば膝の負担も少なく行うことができます。また、膝への負担を減らすだけでなく、膝の筋力を強くすることも大事です。膝を動かす筋肉には、伸ばす・曲げるの2 種類の筋肉がありますが、特にももの前側にある伸ばす筋肉を鍛えることが重要です。家庭にあるタオルやイスを使って簡単にトレーニングする方法があり、これを継続的に行うことで強い膝をつくることができます(トレーニングの詳細については日本整形外科学会のホームページでも紹介しています)。
特に変形が強い患者の場合、保存的治療では改善できず痛みも治まらないケースが多くなります。その場合は次に説明する手術治療によって治療を進めることになりますが、保存的治療、手術治療いずれの場合もできるだけ早く診察を受けた方が選択肢も増えます。
手術治療
変形性膝関節症の手術治療は大きく分けて二つあります。一つ目は「人工関節置換術」、二つ目は「骨切り術」です。人工関節置換術は関節を金属のインプラントに置き換える手術であり、患者の元の関節はなくなります(図3)。
一方、骨切り術は膝の角度を矯正する手術であり患者の元の関節は温存されます(図4)。膝の変形が極端に強い患者やリウマチを持つ患者の場合などは人工関節置換術を選択することになりますが、それ以外の多くの変形性膝関節症に対して骨切り術を適用することができます。それぞれ一長一短がありますが、骨切り術は人工関節を使用しないため感染症のリスクが低い、術後にスポーツができる、正座もできるなどのメリットがあります。骨切り術はかつて長期の入院が必要でしたが、現在は骨を固定するための金属プレートや骨の代わりとなる人工骨の開発が進んだため、人工関節置換術と同程度の入院期間で済むようになりました。
このような技術の進歩に伴い骨切り術の手術件数は飛躍的に増加してきました。また術式の発展も進み、すね側の骨を切る方法(High Tibial Osteotomy)、もも側の骨を切る方法(Distal Femoral Osteotomy)、もも・すね両方の骨を切る方法(Double Level Osteotomy)、など患者の状態に応じた適切な術式を選択できるようになってきました。
骨切り術後は金属プレートをスクリューで固定するため、レントゲン画像で見ると少し仰々しく感じられるかもしれませんが、人工骨が患者の骨にしっかりくっついた後は金属プレートを抜去し、数年経つと人工骨との境目もほとんどわからなくなってきます(図5)。
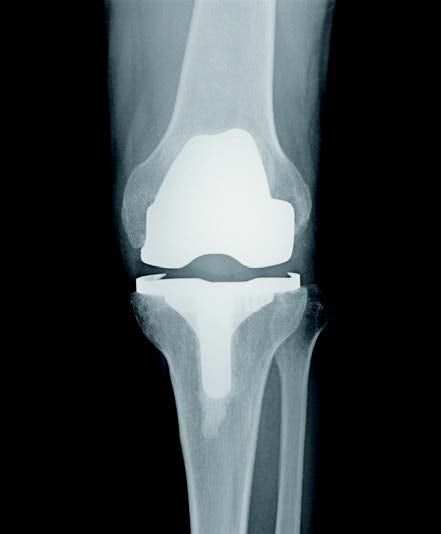
図3:人工関節置換術を施した足
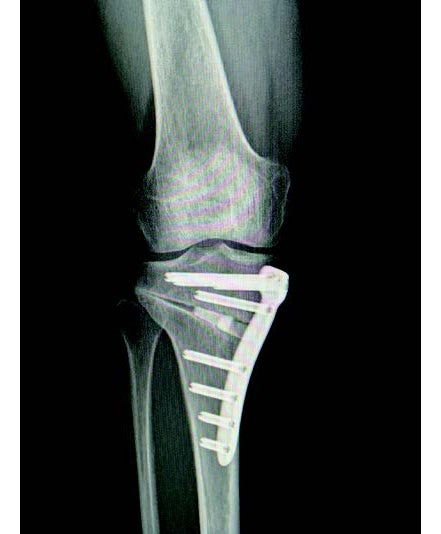
図4:骨切り術を施した足
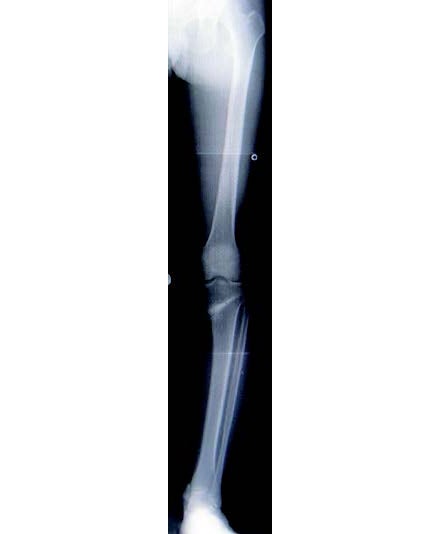
図5:骨切り術を施した足(プレート抜去後)
一方、人工関節は耐用年数が15年前後と言われており、劣化が進むと新しい人工関節に入れ替える手術を行う必要が出てきます。日本人の平均寿命は年々長くなっていて、今後はPRP(自己多血小板血漿)1)や幹細胞移植2)など再生医療の進歩も期待できるため、骨切り術の「患者の関節を温存できる」というメリットはより一層高くなっていくと考えられます。
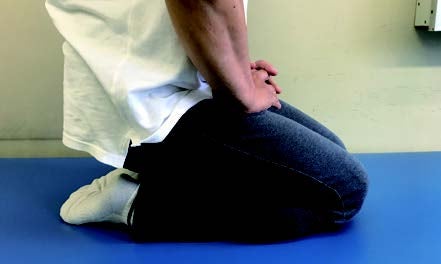
図6:骨切り術後に正座をする患者
骨切り術における術前計画
骨切りといってもむやみに骨を切ればよいというわけではありません。股関節から足首までのさまざまな角度を見ながらどのように手術を行うか検討しなければなりません。適切な骨切り術を行うためにはレントゲン画像上で術前計画(手術のシミュレーション)を立てる必要があります。当院では年間200 件以上の骨切り術を行っていますが、これらの術前計画にmediCAD 社のソフトウェアを使用しています。
術前計画ではまず初めに変形の原因がどこにあるのかを探るため、患者の今の状態における各パラメータを計測します(図7(a))。その後、骨切りのシミュレーションを行います。現在当院で行っている骨切り術の多くはすね側の骨のみを切る術式High Tibial Osteotomyですが、1 回のみの骨切りであれば術前計画も比較的シンプルです。ただ変形が強い患者の場合すね側の骨切りだけでは不十分で、もも側の骨切りも併用するDouble Level Osteotomyという術式を採用しますが、2 回骨切りを行うため術前計画はかなり複雑になります。例えば「もも側を4mm、すね側を10mm 切ったらこの角度はこれくらいか。これだと少しO 脚気味だからもも側を5mm、すね側を8mmで再度シミュレーションしてみよう」といった感じで試行錯誤を繰り返します(図7(b))。
このシミュレーションを「mediCAD®」ソフトを使わずに紙やレントゲンフィルムで行おうとすると途方もない作業になります。骨切り術の術前計画に「mediCAD®」ソフトは欠かせません。今回症例として図7に示したケースは、術後1 年時に撮影したレントゲン画像がほぼシミュレーション通りの結果となっており患者の経過も順調です(図7(c))。
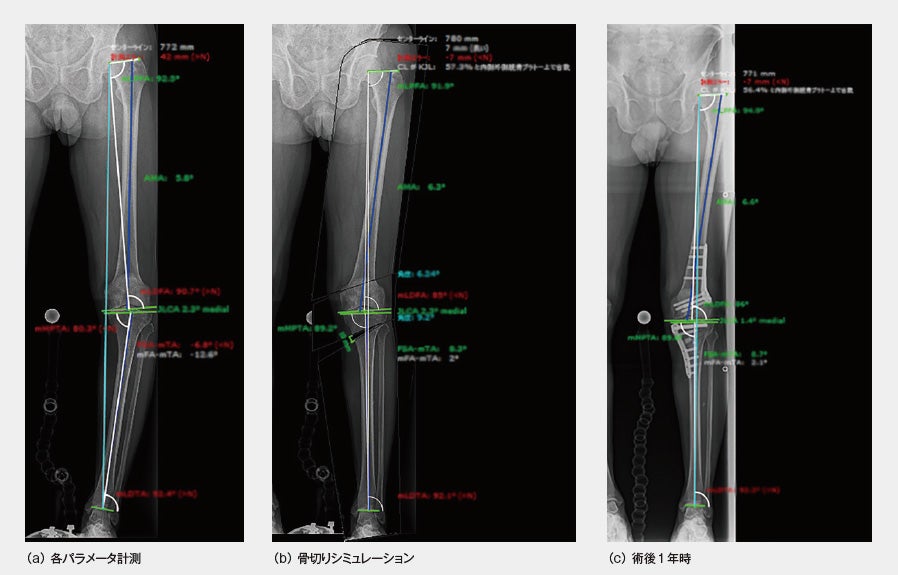
図7:「mediCAD®」ソフトウェアを使用した術前計画
おわりに
我が国は超高齢化社会に突入し、マラソンなど活動性の高いスポーツを楽しむ高齢者も増加しています。人工関節置換術では術後に可能となるスポーツ活動にも限界があります。膝骨切り術は膝関節を温存する手術です。今後骨切り術は、膝関節軟骨・半月板などの再生医療のさらなる発展とともに、変形性膝関節症の進行の抑止や術後のスポーツ活動の継続を目的とした再生医療の核になると考えます。
1) 患者自身の血液中に含まれる血小板を利用した再生医療。血小板の成分だけを高い濃度で抽出し、注射する。
2) 患者自身もしくは自身以外の造血幹細胞を患者に輸注する療法。

